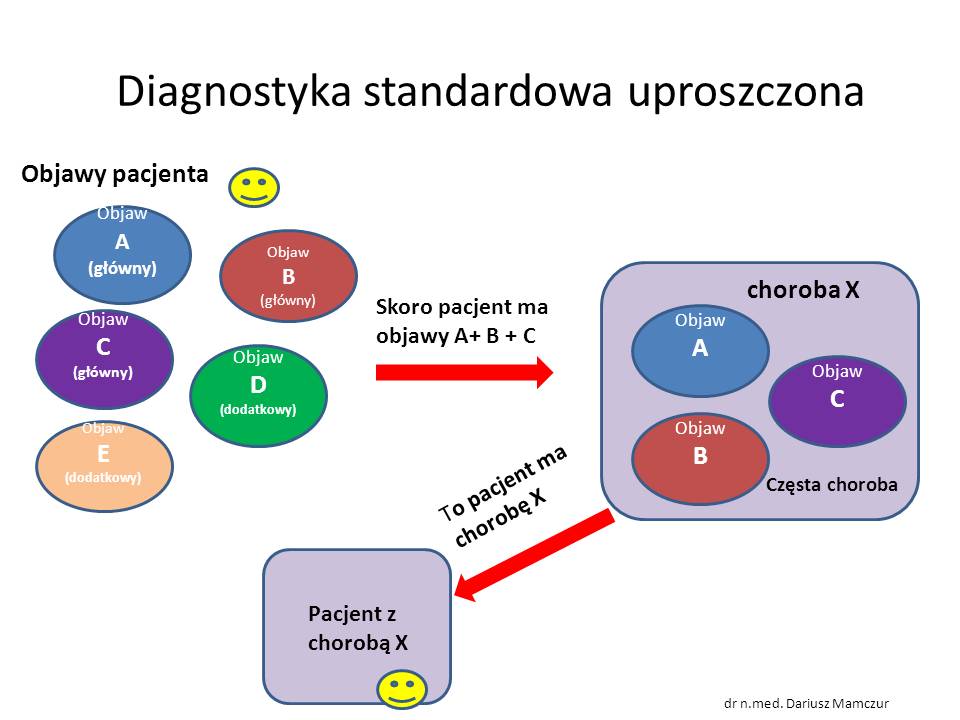
W ostatnim czasie u moich pacjentów udało się zdiagnozować kilka chorób odkleszczowych. Niedawno opisywałem przypadek babeszjozy. Wczoraj otrzymałem list z podziękowaniami za pomoc w rozpoznaniu choroby od córki pacjentki. U chorej podejrzewałem neuroboreliozę i toksoplazmozę. Okazało się, że pomimo ujemnych testów serologicznych w kierunku boreliozy chorobę można było rozpoznać u seronegatywnej pacjentki dzięki testowi Western Blot KKI (wyrazy szacunku dla konsultującego lekarza chorób zakaźnych). Toksoplazmoza (czy od tego samego kleszcza?) także wysokie miano przeciwciał. (problem w tym, ze w kraju nie ma skutecznych leków – trzeba sprowadzać m.in. z Japonii).
Tak wygląda wynik dodatniego testu KKI wykonanego w laboratorium Diagnostyka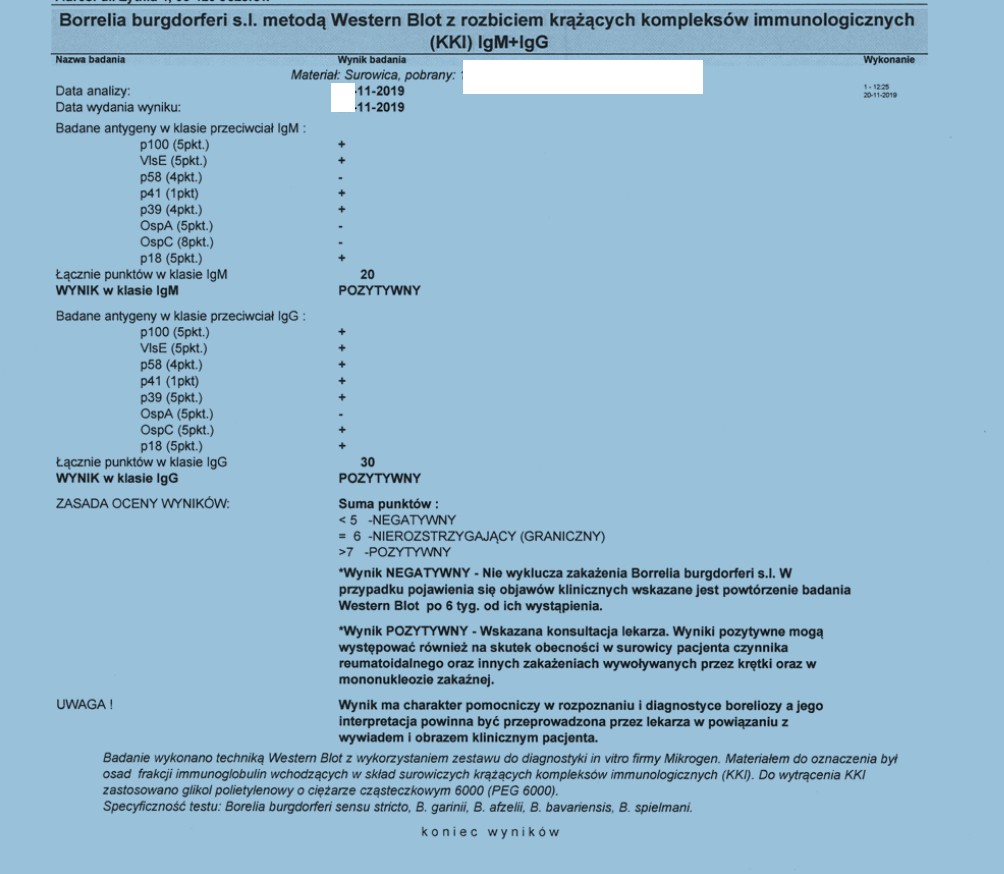
Pisząc ten post opieram się m. in na świetnym referacie dr hab. n.med. Tomasza Wielkoszyńskiego ( prof. nadzwyczajny WSPS) przedstawię kilka danych na temat chorób przenoszonych przez kleszcze oraz metod stosowanych we współczesnej diagnostyce boreliozy. Szczególną uwagę zwracam na wielka przydatność nowych testów w tym Western Blot KKI (krążących kompleksów immunologicznych) pozwalający na wykrywanie chorych na boreliozę, których nie można zdiagnozować dotychczas używanymi testami immunologicznymi.
Borelioza ma wiele “masek” klinicznych, na początkowym etapie po ugryzieniu przez kleszcze istnieją trudności w ustaleniu rozpoznania (brak przeciwciał, możliwość wykrycia krętków we krwi – spirochetemia i badanie PCR).

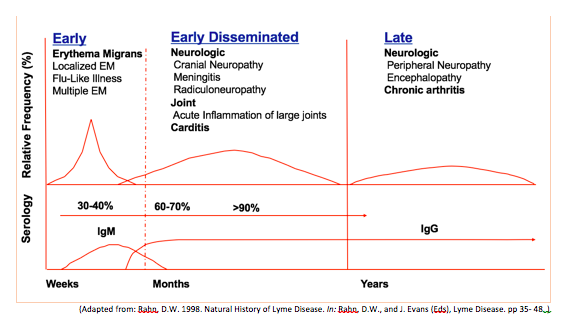 W “oknie” diagnostycznym na początku pojawia się rumień wędrujący- bardzo przydatny objaw chorobowy
W “oknie” diagnostycznym na początku pojawia się rumień wędrujący- bardzo przydatny objaw chorobowy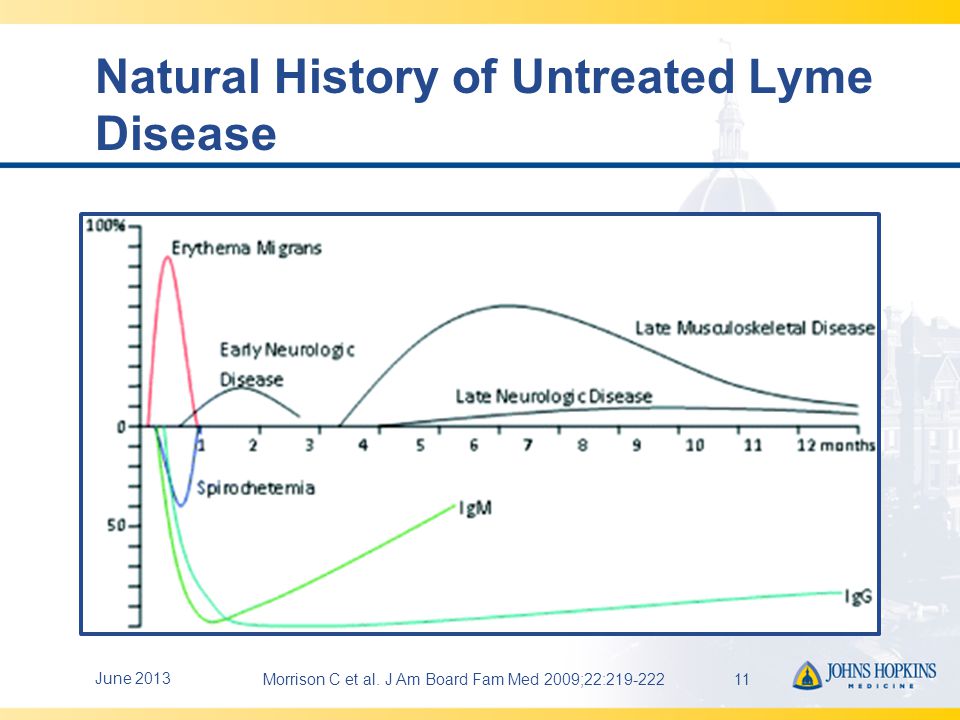
June Morrison C et al. J Am Board Fam Med 2009;22:
Choroby przenoszone przez kleszcze:
– 30 chorób bakteryjnych powodowanych przez ok. 120 gatunków bakterii
– 15 chorób wirusowych – 100 gatunków wirusów
– choroby pasożytnicze (babesioza, toksoplazmoza, filariozy)
Występowanie patogenów u kleszczy Ixodes ricinus w Polsce
* 33% (0-58% kleszczy jest zakażonych co najmniej jednym genogatunkiem Borelia burgddorferi:
– 47,1% B. afezeli
-39,2% B.sensu stricto
-33,3% B. garini
Obecne są także B. Valaisiana i B. lusitaniae
Inne choroby przenoszone przez kleszcze w Polsce
- 19,2% Ixodes ricinus zakażonych Anaplasma phagocytophilum (samice 21-48%, samce 4-9%);(ludzka analpazmoza (erlichioza) granulocytarna i monocytarna (HGE i HME)
- 56% zakażonych Bartonella sp.;
- 2,4-13,3% zarażonych Babesia microti (Ixodes trianguliceps, I. ricinus)
- Do 55% zakażonych Rikettsia sp.;
- <1% kleszczy zakażonych TBEV (kleszczowe zapalenie mózgu)
- Przypadki występowania Francisella tularenis, Coxiella burnetii, Brucella abortus (i Brucella melitensis, B. suis), Tularemia
* Zróżnicowanie geograficzne na obszarze Polski: od 6,5 do 37,5%
- Inne patogeny (w tym zagraniczne): Leptospirozy (L. interrogans), Jersinioza (Yesrhinia enterocolica, Y. pseudotuberculosis), zakażenia mykoplazmowe (M. fermentans, M. penetrans, M. prium, i inne), wirusowe zapalenie mózgu (rosyjskie, wczesnoletnie kleszczowe zapalenie mózgu, japońskie zapalenie mózgu), kleszczowa gorączka Kolorado (coltvirus), kleszczowe gorączki krwotoczne (krymsko-kongijska GK, omska GK, gorączka lasu Kyasanur), Cytauksozoonoza (Cytauxoon felis), toksoplazmoza (Toxoplsama gondi)
Gatunki boreliozy – to 21 jeden rodzajów (Patogenne to B. burgdorferi, B. garinii, B. afzelii, B. Lusitaniae, B. Valaisiana, B. bissettia, B. spielmanii, B. kurtenbachii, B. Bavariensis
Krętki z grupy gorączek powrotnych przenoszone przez kleszcze chorobotwórcze dla człowieka : Borrelia hermsii, Borrelia turicatae, Borelia miyamoti – nowy czynnik etiologiczny seronegatywnej boreliozy – USA i Europai Azja – ok. 15% zakażonych kleszczy – neuroboreliozy
Problemem w obiektywnej ocenie statysty chorób odkleszczowych jest brak danych.
Ile osób zostało pogryzionych przez kleszcze – tego się nie ewidencjonuje)?
Ile osób ma choroby odkleszczowe? (jeżeli się bada to najczęściej boreliozę)
Skąd pochodził kleszcz? (z kraju, cz z zagranicy)?
Jeśli borelioza – to jaki gatunek?
W jakiej fazie boreliozy jest dany pacjent (ile czasu minęło od pierwszego ukąszenia, czy później były inne kleszcze)?
Czy pacjent nie ma zaburzeń układu odpornościowego (czy wytworzy przeciwciała, lub można wykonać test np. LTT)
Czy i jakie testy wykonać, czy są obecne przeciwciała? Jaka jest wiarygodność testu (specyficzność, czułość, ranga laboratorium).
Czy brak przeciwciał oznacza, że pacjent nie ma boreliozy?
Podobno około 30-40% pacjentów z późną boreliozą nie ma przeciwciał p-ko boreliozie wykrywanych standardowymi metodami.
Czy wykonanie najnowszych testów wykryje chorobę?
(PCR genetyczne – bardzo dobre badanie, ale w zależności od fazy zakażenia i materiału dostarczonego do badań,
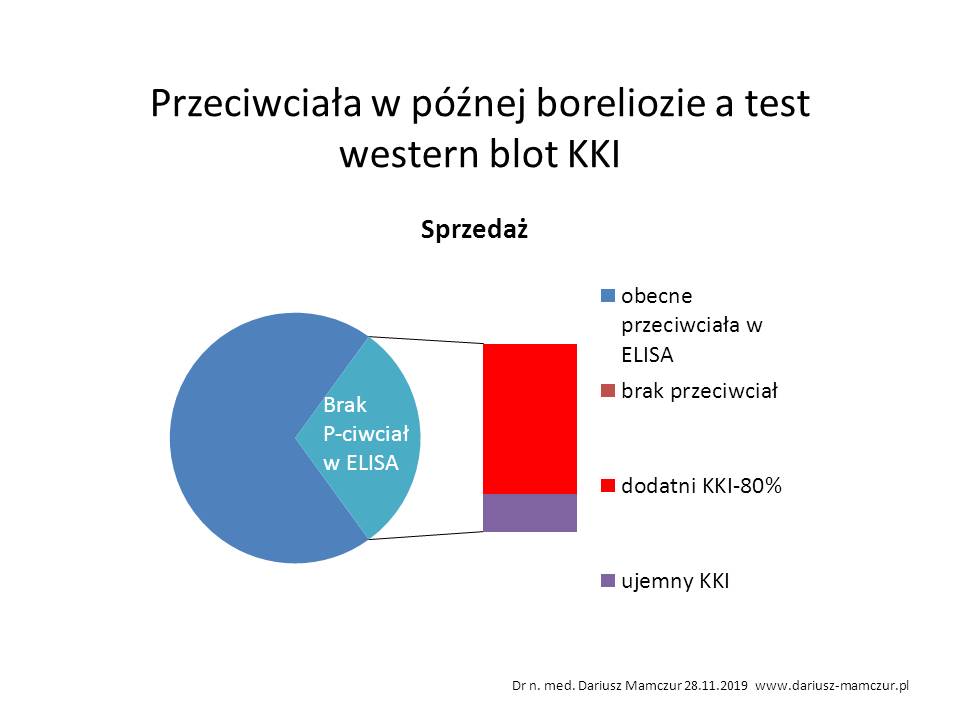
Western-bolot KKI – wykrywa u 60-70% pacjentów, u których był dodatni wywiad o ukąszeniu kleszcza, a nieobecne są typowe przeciwciała w metodzie ELISA i Western blot – czyli u tych z 30-40% opisanych powyżej. Natomiast w grupie z późną boreliozą i brakiem przeciwciał rozpoznawalnośc sięga 80% )
Metody diagnostyczne w boreliozie
- Hodowla krętka B. burgdorferi
- Metody bezpośrednie – wykrywanie DNA i antygenów krętkowych oraz techniki mikroskopowe (badania histopatologiczne0
- Metody pośrednie – serologiczne – wykrywanie przeciwciał przeciwkrętkowych – metody ELISA i immunoblot
- Metody pośrednie – ocena swoistej odpowiedzi komórkowej limfocytów T (LTT, MELISA, EliSpot, IGRA=Inteferon Gamma Relase Assay, cytometryczna ocena subpopulacji limfocytów NK CD57/CD3 – obniżenie specyficzne dla boreliozy – do oceny skuteczności leczenia)
- Inne metody laboratoryjne
Strategia diagnostyczna w przypadku podejrzenia boreliozy
- Wykonanie badania metodą ELISA lub równoważną (CLIA, IIF..)
- W przypadku dodatnich testów ELISA – potwierdzenie metodą immublot (Western-blot)
Może być niewystarczające w sero-negatywnych zakażonych pacjentów (badań serologicznych nie wykonywać do 6 tygodni – okno serologiczne)
Pułapki diagnostyczne w boreliozie
- Okno serologiczne (4-6 tygodni od zakażenia0
- Kompartmentyzacja odpowiedzi immunologicznej -> borelioza „seronegatywna”
- Specyficzność testów immunologicznych
- Przedłużająca się („przetrwała”) produkcja przeciwciał
- Inne gatunki/serotypy krętków
- Zakażenia krętkami z grupy gorączek powrotnych
- Reakcje krzyżowe i koinfekcje odkleszczowe
- Problem międzylaboratoryjnej porównywalności wyników i standaryzacji testów
- Brak jednolitych zasad interpretacji wyników testów immublot
- BADANIA PCR
- Przewaga rtPCR nad standardową metodą PCR (czułość, wrażliwość na zanieczyszczenia i * interferencje, możliwość oceny ilościowej)
- Materiał do badań metodą PCR
- – bioptaty skóry (czułość: 50-70%
- – Płyn mózgowo-rdzeniowy (czułość 10-30%
- – krew (czułość <10%)TYLKO!!
- Bioptaty ściany pęcherza moczowego
- Mocz (wykluczyć inhibitory reakcji PCR!)
PCR stosowana szczególnie w świeżych zakażeniach (okno serologiczne, gdy we krwi występuje jeszcze duża liczba krętków – gdy nie ma jeszcze cech immunologicznych zakażenia). Później pmr i z tkanek.
Krążące kompleksy immunologiczne (KKI) (ang, CIC) – Metodyka
„Przeciwciała przeciwkrętkowe związane in vivo z antygenami krętka B. burgdorferi -> niewykrywalne standardowymi metodami serologicznymi (ELISA/immublot)
Etapy badania:
- Izolacja KKI z surowic przez precypitację roztworem glikolu polietylenowego (PEG 6000);
- Dysocjacja kompleksów (uwolnienie przeciwciał) w kwaśnym lub zasadowym środowisku;
- Wykrycie uwolnionych przeciwciał metodą ELISA lub immublot.
Badanie KKI potwierdza podejrzenie boreliozy w 60-70% przypadków „seronegatywnej” boreliozy!!.”
Miąskiewicz K, Walczak E, Roguska K, Ząbek Jakub (Zakład Mikrobiologii i Serologii Instytutu Reumatologii w Warszawie) „Fałszywie ujemne wyniki testów serologicznych w kierunku Borrelia burgdorferi jako efekt kompleksemii w przebiegu choroby z Lyme”. Forum Medycyny Rodzinnej 5: 336–344
“Propozycja nowego podejścia metodycznego i interpretacji wyników oznaczeń przeciwciał przeciwko Borrelia burgdorferi – analiza składu przeciwciałowego krążących kompleksów immunologicznych” – Karolina Miąskiewicz, Ewa Walczak,Katarzyna Roguska, Jacek Noworyta, Maria Brasse-Rumin, Elwira Biernacka, Marta Legatowicz-Koprowska, Agnieszka Palacz, Paweł Lewandowski, Jakub Ząbek Reumatologia 2011; 49, 5: 328–334.
Jak opisują wykonywane przez siebie polskie laboratoria. Ceny badań od 250 do około 400 (jeśli rozbijane sa na IgM i IgG)
ALAB
“Kiedy i w jakim celu
- Badanie wykonuje się w celu uzupełnienia diagnostyki boreliozy. Pomimo szerokiego spektrum badań laboratoryjnych diagnostyka tej choroby ciągle jest trudna i możemy spotkać się z wynikami zarówno fałszywie dodatnimi, jak i fałszywie ujemnymi.KKI zawierające przeciwciała przeciwko Borrelia burgdorferi jest badaniem uzupełniającym w przypadku trudności diagnostycznych.Pacjenci wykazujący objaw zakażenia krętkiem borelii, u których nie wykryto przeciwciał standardowymi technikami serologicznymi.
Polskie badania wskazują, ze krążące kompleksy immunologiczne w borelioze wykrywane są nawet w 80 % surowic pacjentów, podjerzanych o zakażenie z negatywnymi wynikami testów ELISA i Westernblot. Fałszywie ujemne wyniki oznaczania przeciwciał mogą być spowodowane tym, że krążące przeciwciała zostały związane przez antygeny ( prawdopodobnie bakteryjne) i utworzyły krążące kompleksy immunologiczne.
-
Charakterystyka badania
Badanie wykonuje się z surowicy. Nie wymaga specjalnego przygotowania.
Jeśli chcielibyście się Państwo dowiedzieć więcej na temat diagnostyki boreliozy i dlaczego jest ona taka trudna zapraszamy do wysłuchania webinarium, które prowadził prof. T. Wielkoszyński” “Krętek boreliozy – inteligentna bakteria” – prof. T. Wilkoszyński – (Uwaga -dobra jakość dźwięku także przy prędkości 1,5 – czas 2 godziny)
Diagnostyka (diag.pl)
“Badanie wykonywane w podejrzeniu boreliozy w przypadku, gdy pomiary stężenia specyficznych dla Borrelia burgdorferi (B. burgdorferi) IgG i IgM dały wyniki ujemne.
Powstawanie kompleksów immunologicznych (KKI): przeciwciał IgM i IgG z macierzystymi dla nich antygenami krętka B. burgdorferi jest jedną z przyczyn fałszywie ujemnych wyników testów określających serokonwersję u zakażonych osób. Powodem zaniżenia wyników jest ograniczona dostępność specyficznych przeciwciał uwięzionych w KKI dla odczynników testów immunochemicznych. Tworzenie KKI jest szczególnie nasilone w obecności nadmiaru antygenów krętka, co, jak się sugeruje, zawiązane jest z aktywną postacią choroby. Oznaczenie specyficzności przeciwciał generowanych w trakcie zakażenia B. burgdorferi staje się możliwe po ich uwolnieniu z KKI i zastosowanie metody immunoblotu.
Metoda pozwala na wyłączne oznaczenie przeciwciał uwolnionych z kompleksu z antygenem Oznaczane są przeciwciała IgG specyficzne dla składników antygenowych B. burgdorferi: p100, VisE, p58, p41, p39, OspA, OspC, p18 oraz przeciwciała IgM specyficzne dla: p100, VisE, p58, p41, p39, OspA, OspC, p18.”
Centrum Badań DNA
“Występowanie kompleksów immunologicznych IgM i IgG podczas ekspozycji na antygeny Borrelia burgdorferi jest zjawiskiem naturalnym dla przeciwciał klasy IgG. Może to jednak stanowić przyczynę wyników fałszywie negatywnych u osób zakażonych, ze względu na słaby dostęp przeciwciał związanych w kompleksy immunologiczne dla testów serologicznych. KKI są tworzone szczególnie w obecności nadmiaru antygenu i przemawiają za aktywną postacią choroby.
Kompleksy immunologiczne. nie są wykrywane ani w testach przystosowanych do wykrywania przeciwciał, ani w testach wykrywających antygeny, co prowadzi do sytuacji, że u zakażonej osoby uzyskujemy negatywne wyniki badań diagnostycznych. Badania naukowe wskazują, że krążące kompleksy immunologiczne w boreliozie wykrywane są nawet w 80% próbek surowic pacjentów podejrzanych o zakażenie, a u 30-40% pacjentów z przewlekłą boreliozą brak jest zupełnie przeciwciał. Uniemożliwia to wykrycie ich standardowymi technikami serologicznymi ( testem ELISA).
Badanie z rozbiciem KKI zgodnie z metodą opracowaną przez Prof. Ząbka, wykonywane jest z surowicy, z której, za pomocą specjalnych technik izoluje a następnie rozbiją się krążące kompleksy immunologiczne (KKI). Kolejnym etapem badania jest wykrycie uwolnionych z kompleksów immunologicznych przeciwciał przeciwkrętkowych. Do detekcji uwolnionych przeciwciał stosowane mogą być zarówno technika ELISA, jak i Western-Blot.
Oznaczenie obecności przeciwciał po rozbiciu kompleksów immunologicznych pozwala na bardziej efektywne przeprowadzenie testu western blot klasy IgM i IgG wykazanie aktywnej boreliozy. Należy jednak zaznaczyć, iż ta metoda pozwala na oznaczenie tylko przeciwciał, które były związane z antygenem. Dlatego badanie to zalecane jest szczególnie dla pacjentów z potwierdzonymi negatywnymi wynikami.
Materiał do badań: osocze, surowica
Sposób przesyłania: temp. 4-8°C”